「病主法」規定當事者在重要關係人的陪同下,參與預立醫療照護諮商,由醫師、社工師及護理師組成團隊充分說明與溝通確認。
在醫療現場,關於生死若沒有明確的談論,
受苦的往往不只是病人。
「病主法」彰顯了病人的自主權,
而其中諮商機制所強調的溝通,
更提醒醫護人員聆聽病人意願的同時,
也別忘了照顧家屬的感受。
在醫療現場,關於生死若沒有明確的談論,受苦的往往不只是病人。
「病主法」彰顯了病人的自主權,而其中諮商機制所強調的溝通,更提醒醫護人員聆聽病人意願的同時,也別忘了照顧家屬的感受。
「當我躺在病床上那天,要尊重我(的決定),要尊重喔!」林女士對著陪同前來的丈夫說道。
二○二○年八月初,臺北慈濟醫院二樓的專屬諮商室,迎來了一對老夫妻,等候他們的是常佑康醫師、湯雅婷護理師及吳芳茜社工師。這是「預立醫療照護諮商」門診中,有關生命和尊嚴的對話現場。
林女士此次前來,是為了自己未來籌謀:假設有一日因傷病臥床,陷入救治無望或嚴重昏迷的困境,在今日諮商後確認的決定,將會是「是否要透過維生治療來延長生命」的依據,而醫師也會遵照與尊重她做出的法律聲明。
看著眼前一頭銀髮的林女士,常佑康囑咐她,務必讓子女了解此事。兒女固然需尊重母親的決定,但這並不表示要讓他們因不知情,而在未來飽受遺憾之苦。「為了讓兒女了解與支持,溝通也是你的責任喔!」常佑康語重心長地說道。
「病主法」於二○一五年底三讀通過時,正是放射腫瘤科主治醫師常佑康接任臺北慈院醫學倫理委員會總幹事二年之時,此身分迫使他比一般醫師更有責任,去釐清三年後即將實施的「病主法」立意─為何病人自主權利需被立法保障?病人、家屬與醫護人員間的關係又如何被改善?最重要的是,「善終」真的可以因「病主法」而得到保障嗎?

臺灣邁進超高齡化社會,老與病的時刻如何自處,成為人人必須思考的課題。
生命難以承受之重
一位阿嬤眼看著年逾九十的老伴,插著鼻胃管、躺在病床,奄奄一息;此次患上的急性感染肺炎,似乎是阿公即將離去的預兆。
入院以來身體器官逐漸衰竭,加上意識不清,阿公再也吞嚥不下食物了。由於老人家曾經囑咐過家屬,在生命末期不願插鼻胃管,然正當家人決定忍痛放手之際,主治醫師卻極力反對:「怎麼可以不插鼻胃管呢?你們是要把病人餓死嗎?」面對南轅北轍的老伴意願、醫師意見以及無形的指責,阿嬤不知所措地當場哭了。
終究,阿公還是插上了鼻胃管─十天之後依然往生,以他不期望的方式離開了人世。臨終之際,人連決定自己如何離去的權利都沒有,善終又該從何談起呢?回憶起行醫歷程的真實場景,常佑康目光透出一絲悲憤、語帶哽咽。
在醫療現場,關於生死若沒有明確的談論,受苦的往往不只是病人。
一位八十多歲高齡的阿嬤因中風入院,同時感染急性肺炎;眼看抗生素無效、病情持續惡化,醫療團隊為阿嬤戴上正壓呼吸器,氣流撐開呼吸道,讓高燒喘息的阿嬤得以呼吸。
老人家滿是皺紋的臉被面罩繃緊地套著,一直伸出還能動的手,想拔除這個生命的束縛。
一旁照顧的兒子不忍母親辛苦,與家人商議後向常佑康醫師坦言:「想為媽媽撤除氧氣面罩和抗生素。」與醫師的會談中,兒子滿臉淚水地說:「父親離世後,母親一手把我們帶大,此時此刻,我們無能為力,無法再為母親盡孝了,唯一能做的就是為母親撤除面罩……」在這艱難的時刻,兒子放下執著,他了解母親的「真正需求」,知道母親在生命末期,需要的不是殘存「一口氣」。
阿嬤算是幸運的吧,有位願意放手的兒子;但,對於兒子而言,面臨的是抉擇之苦,還可能因為親友的不諒解而被冠上不孝之名;死,是人想迴避的話題,卻又是每個人終將面臨的事實。
長久以來,醫師所受訓練的信念「不讓病人死在手中」、家屬能否接受死亡等種種因素,在搶救生命的醫院現場,影響著病人能否獲得善終。

常佑康(左一)在新北市平溪區的社區服務據點進行「病主法」宣導,隨著醫療進步與資訊普遍,老人家比年輕人更能體會為生命作主的必要。(相片提供/常佑康)
現場誰負責做決策
臺灣大學哲學系孫效智教授在其專書《最美的姿態說再見》中指出,依據「醫療法」第六十三條及六十四條,醫院或醫師應對病人「或」病人家屬秉持告知義務,並賦予他們同意及拒絕的權利。當沒有「病主法」保障病人的優先知情權及決定權時,病人及家屬是被「一視同仁」的。
假設病人已進入末期,出於好意考量,當醫師與家屬向病人隱瞞病情,在「病主法」施行之前,因醫師的告知義務未必需要包含病人,可以只單獨告知家屬。若病人家屬要求醫師搶救到底,醫師往往會選擇聽從家屬以避免醫療官司纏身。
「醫師全權決策,未必都是好事。」常佑康身兼臺北慈院醫學倫理委員會總幹事多年,面對以上種種醫學倫理問題,他深感「溝通」在其中扮演著舉足輕重的角色。
常佑康認為,很多時候醫師並不需要一肩扛起所有的醫療決策,逼迫自己扮演全知全能、負完全責任的角色,「醫師不是神,不論今日醫學多進步,極限一直都會在。」這些話套用在家屬身上也是如此,要為最親愛的家人做生命決策,何其困難。因此,為何不將生命最後一哩路要如何走完,回歸到溝通的層次上,尊重自主,讓決定權交還給生命的主人呢?
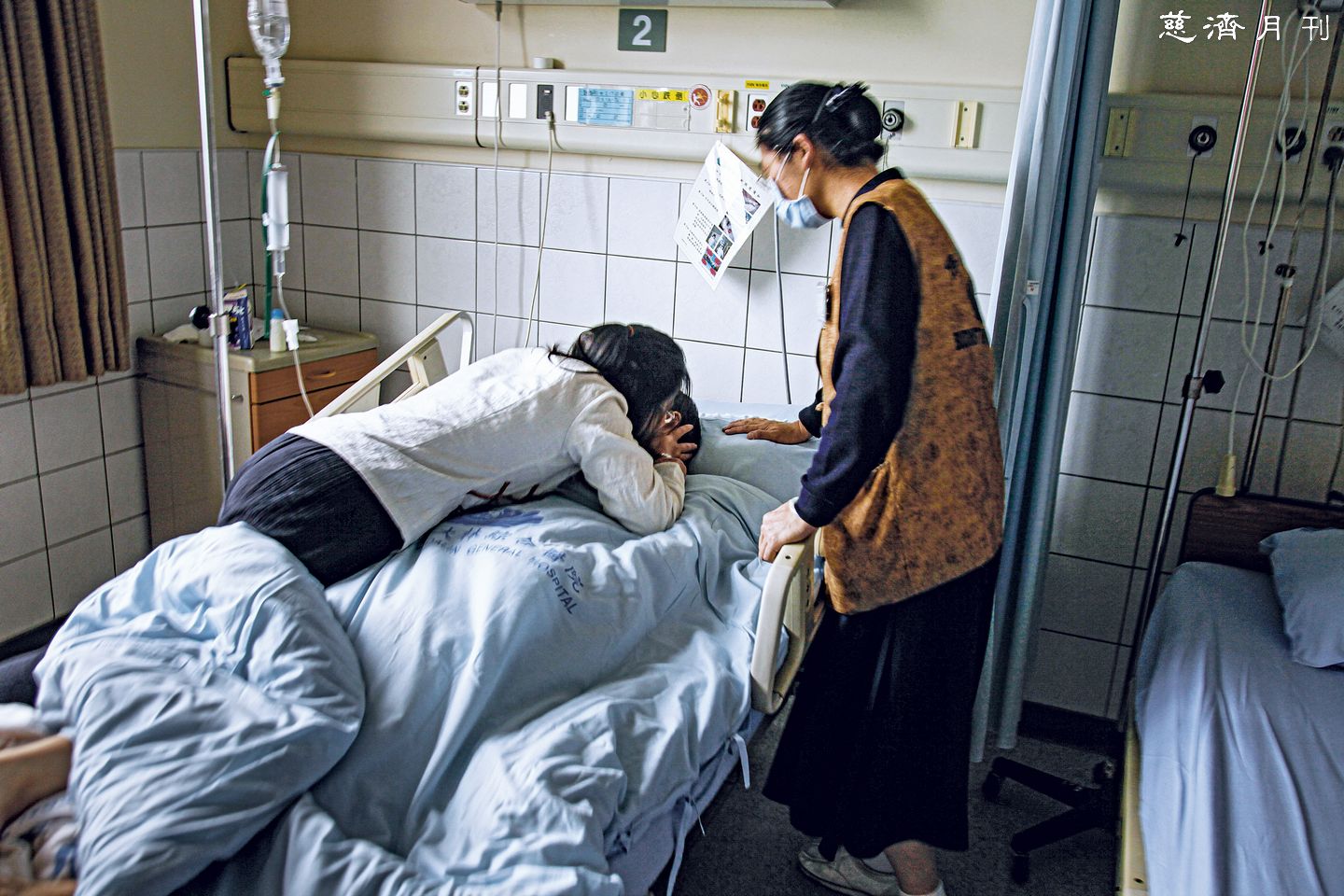
在「拚到最後」與「適時放手」之間如何決定、取捨,是沒有標準答案的生死考題,尤其當面對摯愛親人時。
病主法不是安樂死
「我可以吃安眠藥解脫嗎?」在預立醫療照護諮商過程中,八十六歲的阿嬤問道。老人家骨髓中的造血幹細胞失能,無法製造足夠的紅血球,造成她嚴重貧血,血紅素只有正常人標準的一半不到。
一般再生不良性貧血病患會出現疲憊、無食欲、心悸、活動力下降等症狀,嚴重時會因組織缺氧發生器官衰竭,輸血後血紅素仍然逐漸下降。阿嬤每個月就需要輸血一次,這些醫療處置,固然能讓阿嬤繼續存活,但年老的身軀早已受不了抽血、打針、醫療流程中漫長等待的折騰,以及各種症狀所折損的生活品質。阿嬤每天拜菩薩時,都是請菩薩早點帶她走。她訴說著病痛的折磨,詢問:「我可以安樂死嗎?」
常佑康能理解她長久以來的痛苦,與想結束生命的掙扎與無奈。他向阿嬤說明,很多人誤以為「病主法」讓病人可以選擇安樂死,但「病主法」保障的是在五種臨床條件時,停止沒有意義的維持生命治療(包含輸血)與鼻胃管、營養針等,讓病人尊嚴善終,因此是「自然死」;而以人工執行縮短生命的「安樂死」,在臺灣尚未立法允許。
「那我還能怎麼做呢?我可以吃安眠藥解脫嗎?」阿嬤無奈地問著。
諮詢過程中,醫師與社工師引導家人溝通,有哪些方法可以增加阿嬤想要活下去的動力?人都有求生意志,當病人想解脫,必然有認為比死更難受的事,兩種力量拉鋸時,關鍵是哪邊的力量大。
轉眼一小時過去,常佑康向阿嬤說明,如果尊重她的決定,停止輸血,一段時間後,可能出現心臟、腎臟衰竭或缺血性中風等各種狀況,到時候經過兩位專科醫師診斷為末期病人,再經過緩和醫療團隊兩次照會,確認本人意願及後續照顧計畫後,可轉入安寧病房,或銜接在宅醫療團隊繼續安寧照顧。家人原本擔心簽署「預立醫療決定書」,就是要立即停止輸血、擔心阿嬤會受苦,了解後續的醫療步驟才放下心來。
「我們預立醫療諮商的諮商人員就像是『搭橋者』,將病人說不出的話幫忙轉達,讓家人理解。」諮商流程結束後,常佑康和團隊繼續陪伴這個家庭,希望達到生死皆無憾的決定。
後續醫療團隊得知,阿嬤的老伴原本也是希望她繼續配合醫療,一段時間後終於不捨地接受阿嬤的決定。兒女們認為輸血並不像洗腎那麼痛苦,希望多一些時間讓子女盡孝,即使阿嬤說,每次輸血後只有好三天,三天後就沒效了。第二次約齊所有子女討論後,阿嬤的一位女兒決定請半年假,好好陪伴母親一段時間,「這樣,我將來才不會有遺憾。」
常佑康醫師說,「預立醫療照護諮商其實是對本人及家屬的一堂生命教育課,希望讓大家思考,不論是準備出發的人或是留下來的家人,為了在到達終點前好好活著而不留遺憾,我們現在該怎麼做?」
關於生命末期的認定,其實並沒有一條明確的分水嶺,一般來說,醫師會依據評估病人的疾病是否「不可治癒」及是否「近期內死亡」,來作為末期的標準。對於「近期內死亡」這點,一般醫師判斷是以「半年之內往生」為標準,但也有人會認為,臨終那幾日才是真正的生命末期,多活一日也有其價值。
只是,病人究竟想以什麼樣的方式活著?所謂有尊嚴地活著的樣子該是如何?這些問題其實關乎著病人的自主選擇、關乎著病人認定的尊嚴、關乎著病人的「善終」與家屬的「善生」。
「病主法」作為法律的宣示,強調了病人的自主權,讓病人能擔起自己生命最後的決定。那麼,病人能依照自己意願離去,就表示他「善終」了嗎?

楊玉欣女士(前排中)長期推動「病主法」,除了維護弱勢群體的生命自主權以外,更希望維護他們的生命尊嚴。(相片提供/台灣生命教育協會病人自主研究中心)
專法並非善終保證
大部分前來簽署預立醫療決定書的人,其實心裏早已清楚知道自己的意願,簽署的過程直接了當,但卻未必保證將來都是圓滿的;其中只有老伴陪同前來、膝下子女卻未到的諮詢者不在少數。
事實上,子女錯過了父母親在填答預立醫療決定書過程中所吐露的心聲—
「我們的醫療太好了!想死也未必死得了。」
「我之前開刀的時候,就想過這件事了。」
「以前家人生病,是我做決定。我不想把這種決定留給家人,才想來簽署。」
有些家屬或許不願與至親談論死亡與身後事,但也會有家屬誤解諮商的用意。「諮商過程會看見人間百態啊!」負責諮商前協調任務個管師工作的湯雅婷感嘆道。有些人前來諮商,是為了不想受盡折磨而死或不想成為家人的負擔;有的人卻是擔心重病的家人成為自己的負擔。
參與過一場又一場的諮商,湯雅婷表示其中牽涉的問題多不勝數:長期照顧妻子的丈夫,認為鮮少回來的兒女不能擔任母親的醫療代理人;不合的夫妻因太太干預丈夫的決定而被請出諮商室外……家人間的傷害、矛盾及不信任,種種問題有時並非諮商人員能直接介入,唯一能做的,也只是確保病人的自主權能得到保障。
隨著醫學的專科化、專業化,整體性的全人照顧卻愈被遺忘,這不禁讓願意關懷病人情感面的醫療人員,在投入救人工作中有失落感。對於這群奮不顧身投入「病主法」推動工作的人而言,他們對於諮商機制,寄予厚望。
「如果我們覺得植物人的狀態,對自己是無意義的折磨,那今天我請求大家的支持與諒解,有一天我變成這個狀態時,請容許我照著我的想法離去。」常佑康站在病人的角度強調,預立醫療諮商重點在於「溝通的過程」,將自身的價值觀、生命觀向親人坦誠說明,「生死大事的溝通不會隨著諮商結束跟著結束,是這段溝通真正的開始。」此外,財務規畫、器官及大體捐贈、未來照護場所、喪葬準備等,都應該趁早開始與家屬討論。
無論是否簽署預立醫療決定書,藉由這個機會,人們能學習如何與親人談生死大事,談論這個在親人間隱晦卻又無可迴避的話題。

預立醫療決定書相關資料會註記在健保卡上,確保病人的自主權得以保障,但對於病人的善終也僅能促進,因為,唯有回到溝通,善終才得以實現。
善別與善生的起點
回到那個炎熱的下午,林女士在諮商結束後,把預立醫療決定書帶回家讓女兒簽署,讓她成為自己預立醫療決定的二位見證人之一,然後再帶回醫院,讓個管師將資料上傳衛福部資料庫、完成健保IC卡註記,靜待來日。
在生命結束之際,若病痛的痛苦讓人難以承擔,亦或已無感知周遭種種的意識時,人應當有維護自己尊嚴的權利。生命的最後一哩路,也正是與親人道別之時。病人是否要接受急救、維生治療的意願,若家屬一無所知,不管做出什麼決定,家人可能都會陷於困惑和慌張的複雜情緒中,不知道所做的決定,是否符合親人的意願?
「病主法」的法條彰顯了病人的自主權,而其中諮商機制所強調的溝通,更提醒了醫護人員及家屬,聆聽病人意願的同時,也別忘了照顧家屬的感受。
今生有緣相會的親人,都值得與離去之人做「善別」,唯有這樣,活著的他們才能安然面對接下來的生活;同樣地,離去之人若在臨終之際,能得到親人的傾聽與祝福而安心離去,這樣「生死兩相安」的善終理想才得以實現。

 點圖放大)
點圖放大)